Jonas‘ Geschichte
Jonas hat im Laufe pränataler Untersuchungen folgende Diagnosen erhalten: kritische Aortenklappenstenose, Endokardfibroelastose des linken Ventrikels.
Daraufhin wurden vorgeburtliche Therapien durchgeführt: intrauterine Ballonvalvuloplastie der Aortenklappe, Sauerstofftherapie.
Seit der Geburt lauten die Hauptdiagnosen: Hypoplastisches Linksherzsyndrom / Borderline left ventricle / Shone-Komplex
Nachgeburtlich wurde folgender Therapieweg eingeschlagen: Palliative Korrektur des Herzkreislaufs zum univentrikulären Kreislauf / Einkammerkreislauf / Fontan-Zirkulation
Bis zur Feindiagnostik in der 22. SSW verlief die Schwangerschaft mit Jonas völlig ohne besondere Vorkommnisse. Also hatten wir keinen Anlass, mit Befürchtungen zum DEGUM-II-Spezialisten in Würzburg zu gehen. Nachdem der Ultraschall jedoch sehr lange dauerte und der Blick des Arztes immer ernster wurde, war schon klar, dass irgendetwas nicht stimmte. Während die singuläre Nabelschnurarterie noch kein ernsthaftes Problem darstellte, fand er Unregelmäßigkeiten an Jonas‘ Herz. Da Jonas bei der Untersuchung allerdings sehr ungünstig lag, war sich der Arzt mit seiner Diagnose einer Aortenklappenstenose nicht
ganz sicher und riet uns zu einem Termin bei einem DEGUM-III-Pränataldiagnostiker. Er empfahl uns, hierfür nach Gießen zu gehen, da es dort durch Prof. Kohl (seit Juli 2018 in Mannheim!) auch die Möglichkeit gebe, die Aortenklappe intrauterin, also noch im Mutterleib, zu sprengen. Außerdem leitete er uns an seinen Kollegen in der Praxisgemeinschaft weiter, einen Genetiker, weil aufgrund zwei vorliegender Anomalien (Herzfehler und singuläre Nabelschnurarterie), die Wahrscheinlichkeit eines zugrundeliegenden Gendefekts deutlich erhöht wäre.
Dieser erzählte uns, dass im Falle eines genetischen Defekts wegen der vermuteten Aortenklappenstenose ein erhöhtes Risiko für das Williams-Beuren-Syndrom bestünde bzw. dass im Falle eines Syndroms eigentlich nur dieses in Frage käme. Wir sollten entscheiden, ob wir eine Fruchtwasseruntersuchung möchten, um bei positiver Diagnose noch einen Abbruch vornehmen zu können. Wir hätten aber nicht mehr viel Zeit, wir sollten uns das schnell überlegen… Ein Abbruch kam für uns nie in Frage, dennoch entschieden wir uns für die Fruchtwasserentnahme, da wir nicht die noch vier ausstehenden Monate bis zum errechneten Geburtstermin im Ungewissen
bleiben wollten. Zum einen wollten wir uns nicht unnötig Gedanken und Sorgen machen, zum anderen wollten wir uns im Falle eines positiven Ergebnisses darauf vorbereiten können und nicht bei der Geburt erst überrascht werden. Das Ergebnis zog sich sehr lange hin (über mehrere Wochen) und war letztlich negativ. Dies wurde uns mittlerweile schon von Prof. Kohl prophezeit, da die bei Jonas vorliegende Art von Aortenklappenstenose für ein Williams-Beuren-Syndrom völlig untypisch sei. Im Nachhinein war das Ganze in unseren Augen eine völlig unnötige Verunsicherung.
Acht Tage nach der Untersuchung beim Feindiagnostiker fuhren wir nach Gießen zu unserem Termin bei Prof. Axt-Fliedner. Dieser bestätigte die Diagnose einer hochgradigen Aortenklappenstenose und stellte fest, dass das Herz bisher noch keine Schäden davon getragen habe. Diese würden aber mit der Zeit kommen, weshalb eine Behandlung in jedem Fall zu empfehlen sei. Wir hatten das Glück, dass der Herzfehler so rechtzeitig erkannt wurde, dass man noch die Möglichkeit einer rechtzeitigen Behandlung hatte. Oft fällt die Fehlbildung erst auf, wenn das Herz bereits irreparable Schäden davongetragen hat und nur noch die palliativen Operationen zum univentrikulären Kreislauf in Frage kommen.
Da zu erwarten war, dass sich mit der Zeit der Zustand der linken Kammer aufgrund der Aortenklappenstenose verschlechtern würde und diese vermutlich sogar unbrauchbar werden würde, wollte man nicht bis zum Geburtstermin warten, sondern bereits vorher eine Behandlung angehen. Hierfür zeigte uns Prof. Axt-Fliedner verschiedene Vorgehensweisen auf: Wäre die Schwangerschaft schon weiter fortgeschritten, hätte er Jonas am liebsten gleich holen lassen, da das Herz ansonsten noch tadellos funktionierte. Da ich aber erst in der 23. SSW war, kam dies nicht in Frage. Im besten Fall könne man die Schwangerschaft mit engmaschiger Kontrolle und stabilem Zustand
bis zur 32. SSW weiterlaufen lassen, um das Baby dann geplant per Kaiserschnitt zu holen und die Aortenklappe im Anschluss „ordentlich“ operieren zu können. Alternativ gäbe es die Möglichkeit einer intrauterinen Klappensprengung, d.h. eine Aufdehnung der Aortenklappe des Babys im Mutterleib (Ballonvalvuloplastie) . Dadurch könne mehr Blut aus dem Herz in den Körper abfließen, was zur Folge hat, dass sich nicht so viel Blut in die linke Herzkammer zurückstaut und sich diese besser bzw. überhaupt weiterentwickeln kann. Dieser Eingriff könne eine Verschlechterung der Situation verhindern, sagte man uns, jedoch wäre nach der Geburt mindestens eine weitere Operation
nötig. Da das Herz bisher insgesamt noch sehr gut aussah und ein pränataler chirurgischer Eingriff ein hohes Risiko birgt, gab es zu diesem Zeitpunkt keinen Grund für einen solchen Eingriff im Mutterleib, sodass man erstere Möglichkeit anzustreben versuchte.
Sechs Tage später (Dienstag) fuhren wir erneut nach Gießen zur Kontrolle und dann ging alles ziemlich schnell… Innerhalb dieser sechs Tage hatte sich der Zustand des Herzens deutlich verschlechtert, sodass klar war, dass der Plan, bis zur 32. SSW zu warten, hinfällig war. Die linke Herzkammer war durch den Rückstau des Blutes, das durch die Aortenklappe nicht abfließen konnte, bereits stark überlastet.
Dadurch war die Kammer deutlich vergrößert und es waren bereits Anzeichen einer Vernarbung (Endokardfibroelastose) zu sehen. Selbst wir konnten die Veränderungen auf dem Ultraschall deutlich erkennen. Prof. Axt-Fliedner sagte uns, dass es nach wie vor viel zu früh sei, Jonas jetzt auf die Welt zu holen, man aber nun auch schnell handeln müsse (noch diese Woche!), wenn man im Mutterleib noch eingreifen wolle, da die Schädigungen sonst bereits zu groß seien. Er veranlasste, dass wir noch am selben Tag mit Prof. Kohl sprachen, der uns nach ausführlicher eigener Untersuchung über den Eingriff, die Risiken etc. aufklärte. Wirklich viel Zeit zu entscheiden
hatten wir natürlich nicht, denn wenn man noch etwas bewirken wollte, musste schnell gehandelt werden, die OP noch organisiert und vorbereitet werden. Wir hatten die Wahl zwischen hochriskanter intrauteriner Operation noch diese Woche oder dem sicheren Verlust der linken Herzkammer mit mehreren Palliativ-Operationen nach der Geburt zum univentrikulären Kreislauf, um überhaupt ein Überleben zu ermöglichen.
Einschub: Heutzutage kommen in Deutschland ca. 180 Kinder pro Jahr mit nur einer Herzkammer zur Welt, z. B. weil eine Aortenklappenstenose vorlag und deshalb die linke Herzkammer im Laufe der Schwangerschaft zunächst ausgeleiert und dann verkümmert ist. Man spricht vom sogenannten Hypoplastischen Linksherzsyndrom.
Diesen Kindern bleibt neben einer sofortigen Herztransplantation (wegen nicht verfügbaren Spenderorganen in passender Größe fast ausgeschlossen) und dem Tod in der ersten Lebenswoche der Weg über drei Operationen zur Fontanzirkulation und somit zum univentrikulären Kreislauf. Dabei werden das Herz und die angeschlossenen Gefäße so umgebaut, dass das Blut aus dem Herz nur in den Körper (und nicht wie sonst durch die zweite Herzkammer in die Lunge) gepumpt wird und anschließend passiv durch die Lunge strömt, bevor es wieder das Herz erreicht.
Mit dieser palliativen Lösung kann man – diverse Komplikationen und das Versterben während der komplizierten OPs ausgeschlossen – ein normales Leben mit Leistungseinschränkungen führen. Die Lebenserwartung ist nicht sicher anzugeben, da die OPs erst seit ca. 30 Jahren durchgeführt werden.
Wir entschieden uns schließlich für die riskante OP, da wir hofften, die Lebensmöglichkeiten für Jonas zu verbessern. Die OP erfolgte am Freitag (mit 24+1 SSW), war technisch erfolgreich und soweit ohne Komplikationen. Leider gehörte ich aber zu den sehr wenigen Frauen, die als Folge eines intrauterinen Eingriffs einen Blasensprung erleiden. Somit hatte ich bis zur Geburt nun in der Klinik „eingecheckt“ und durfte nicht mehr nach Hause. Jonas‘ Herz normalisierte sich nach dem Eingriff relativ schnell und wuchs im Laufe der Schwangerschaft gut mit, sodass die linke Herzkammer sogar eine normale Größe erreichte. Dennoch hatte sich in den Tagen bis
zur OP die Vernarbung (Endokardfibroelastose) als Folge der Überlastung des Herzens weiter ausgedehnt, sodass nun eine komplette Narbenschicht rund um die linke Herzkammer bestand, die verhinderte, dass die Kammer gut pumpen konnte. Zum Training der Kammer wandte Prof. Kohl eine Sauerstofftherapie an, bei der ich mehrmals am Tag für mehrere Stunden Sauerstoff einatmete. Dies bewirkte, dass die Kammer sich deutlich besser bewegte. Die Hoffnung war zu dieser Zeit, dass sich die linke Herzkammer soweit erholen würde und sich im Laufe der Zeit genug gesundes Gewebe bilden würde, sodass der Narbenanteil im Verhältnis zum intakten Gewebe weniger sein würde.
Somit wäre die Kammer leistungsfähiger und man könnte schließlich den „normalen“ biventrikulären Kreislauf aufrechterhalten. Mit 32+6 wurde Jonas schließlich per Kaiserschnitt auf die Welt geholt. Prof. Kohl sagte uns schon seit etwa einer Woche, dass er Jonas gerne bald entbinden lassen würde, da sein Herz sich sehr gut entwickelt hat und er kein gutes Gefühl habe, die Geburt noch länger hinauszuzögern, da der Zustand jederzeit wieder „kippen“ könne. Aufgrund von Kapazitätsproblemen auf der Intensivstation konnte der geplante frühzeitige Kaiserschnitt aber leider nicht erfolgen. Zwei Tage später hatte sich die Situation allerdings extrem
verschlechtert (Jonas zeigte beispielsweise das erste Mal Herzrhythmusstörungen), sodass Prof. Kohl umgehend die Entbindung veranlasste.
Einen Tag nach der Geburt hatte Jonas bereits seinen ersten Herzkathetereingriff, bei dem die Aortenklappe nochmals aufgedehnt wurde, die nach der intrauterinen Klappensprengung zwar deutlich mehr Blut durchließ, aber dennoch weiterhin eine Verengung aufwies. Diese erneute Aufdehnung hatte allerdings nur mäßigen Erfolg. 9 Tage nach der Geburt wurde dann die Gießen-Hybrid-OP durchgeführt.
Diese Operation ist der erste Schritt (von drei) zur Fontan-Zirkulation mit dem univentrikulären Kreislauf. Alternativ wird als erste OP oft die Norwood-OP durchgeführt. Bei Jonas wurde jedoch das Gießen-Hybrid-Verfahren gewählt, um dem Herzen mehr Zeit zu geben, sich zu regenerieren, da ja noch die Hoffnung bestand, dass vielleicht doch ein biventrikulärer Kreislauf funktionieren könnte. (Bei der Gießen-Hybrid-OP wird im Gegensatz zur Norwood noch nicht am Herzen selbst operiert, sodass diese auch ohne den Einsatz der Herz-Lungen-Maschine durchgeführt werden kann.) Drei Tage nach der OP fand erneut ein Herzkathetereingriff statt.
Damit war es erstmal geschafft. Anschließend folgte eine lange Zeit im Krankenhaus, die von einigen Hochs und Tiefs geprägt war…
Mittlerweile hat Jonas bereits die zweite OP in Richtung Fontan-Zirkulation (Glenn-Anastomose) hinter sich, da die linke Kammer sich leider nicht im erforderlichen Maße regeneriert hat. Sie ist zwar größentechnisch vollständig entwickelt, allerdings durch die stark ausgeprägte Endokardfibroelastose (= Vernarbung) funktionell derart eingeschränkt, dass ein biventrikulärer Kreislauf nicht ausreichend gut funktionieren könnte. Somit hat Jonas nun einen univentrikulären Kreislauf,
bei dem das Blut aus dem Herzen ausschließlich in den Körperkreislauf fließt und die Lunge nur passiv durchblutet wird. Allerdings verfügt er dank der vorgeburtlichen Behandlung über beide Herzkammern. Auch wenn die linke Kammer funktionell eingeschränkt ist, arbeitet sie ordentlich mit und unterstützt die rechte Kammer. Somit sind die Voraussetzungen für einen guten Einkammerkreislauf dennoch besser, als wenn er nur über die rechte Herzkammer verfügen würde.
Nach vielen Schwierigkeiten, zahlreichen Infekten und anderen Rückschlägen sowie insgesamt über 5 Monate Klinikaufenthalt erleben wir als kleine Familie gerade eine sehr stabile Phase. Aufgrund von mittlerweile insgesamt drei Operationen (inklusive der intrauterinen sogar vier) und sechs Herzkathetereingriffen und den damit verbundenen langen Krankenhausaufenthalten ist Jonas in seiner Entwicklung etwas verzögert, weshalb wir regelmäßig zur Krankengymnastik gehen.
Diese tut ihm sehr gut und er ist äußerst bemüht alles aufzuholen, was er bisher verpasst hat. Jonas ist mittlerweile gut 14 Monate alt und erfreut sich jeden Tag am Leben, er ist ein so fröhliches Kind! Wenn man von seinem Herzfehler nichts weiß, sieht man es ihm nicht an…
Irgendwann in den nächsten Jahren steht noch die Fontan-OP an, die den univentrikulären Kreislauf vollendet. Bis dahin genießen wir die Ruhe vor dem Sturm und lassen uns von Jonas jeden Tag aufs Neue ein Lachen ins Gesicht zaubern!
Update Januar 2021:
Jonas ist mittlerweile dreieinhalb Jahre alt und es geht ihm sehr gut. Er ist nach wie vor ein sehr aufgeweckter und äußerst fröhlicher kleiner Junge 🙂
Mit gut 18 Monaten begann er zu laufen, sodass er seit diesem Zeitpunkt keine Krankengymnastik mehr braucht. Aufgrund einer ziemlichen Sprachentwicklungsverzögerung bekam er zeitweise Frühförderung bei einer Heilpädagogin. Diese wurde durch Corona abrupt beendet. Aber auch ohne die Frühförderung hat er sich im letzten dreiviertel Jahr sprachlich enorm weiterentwickelt, sodass er sich dem altersgemäßen Entwicklungsstand ein großes Stück genähert hat. Es steht im Raum, dass er eventuell noch in logopädische Behandlung gehen soll.
Im Sommer 2020 hat Jonas die Fontan-OP erfolgreich hinter sich gebracht, sodass die Kreisläufe nun vollständig getrennt sind und der Einkammerkreislauf vollendet ist. Das bedeutet auch, dass er nun alle geplanten und nötigen OPs geschafft hat. Mit diesem Kreislauf kann er jetzt erwachsen werden 🙂
Im Zuge der Fontan-OP stieg durch die endgültige Kreislauftrennung seine Sauerstoffsättigung an, da es im Herzen nun kaum mehr Mischblut gibt. Sie liegt nun bei 85-95 Prozent (vorher war sie zwischen 75 und 85 Prozent). Man merkt ihm auch an, dass es ihm dadurch nochmal besser geht. Er ist viel belastbarer als vorher, so kann er nun längere Spaziergänge komplett alleine laufen. Insgesamt hat er jetzt sehr viel Energie, sodass er nun so langsam mit Gleichaltrigen zumindest annähernd mithalten kann. Außerdem hat er jetzt ein normales Wärme- bzw. Kälteempfinden. Vor der Fontan-OP war Jonas ziemlich kälteempfindlich und wurde schnell blau. Dies ist nun Vergangenheit:)
Eine Folge der letzten OP ist die Umstellung des Blutverdünners von ASS zu Warfarin/Coumadin (vergleichbar mit Marcumar), sodass wir mittels eines kleines Fingerpiekses nun täglich seine Blutverdünnung messen. Nach kurzer Zeit war das für ihn überhaupt kein Problem mehr und ist Alltag und Gewohnheit geworden.
Wir sind wahnsinnig froh, dass es ihm so gut geht und wir nun alle nötigen OP-Schritte hinter uns haben. Wir hoffen, dass unser und sein Leben von nun an etwas ruhiger verläuft. 😉

Jonas‘ Eltern sind Teil des Patenprogramms des BFVEK e.V. und freuen sich über Ihre Kontaktanfragen mit unserem Online-Formular.
Sie brauchen Hilfe? Wir sind für Sie da!
Unsere Paten sind Familien, die in der selben Situation waren wie Sie. Die Paten stehen Ihnen für einen Austausch über das jeweilige Krankheitsbild, über Erfahrungen vor und nach der Geburt sowie ihre persönlichen Entscheidungswege zur Verfügung. Somit können Sie besser den idealen Weg für Ihre eigene Familie finden.

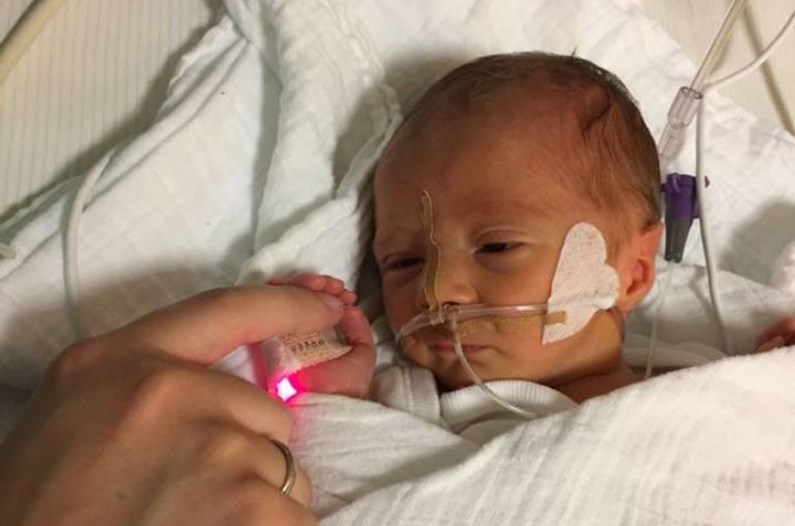
Lieber Jonas, ich freue mich das es dir so gut geht.
Ich möchte dir kurz die Geschichte von meinem Sohn Jan Alois erzählen.
Jan ist unser erstes Kind. Auch er war bis zur 24 ssw unauffällig. Da es meine erste Schwangerschaft war, war mir nicht bewusst, dass er sehr ruhig ist.
Dann kam der Schock, hochgradige aorteninsuffizienz. Die selbe Diagnose die du bekommen hast nur viel viel ausgeprägter. Die linke Kammer hat ihre Arbeit beinah eingestellt. Eine Operation war für uns leider keine Option mehr.
Der leitende prenatalmediziener sagte in Abstimmung mit zwei weiteren, dass Jan noch im Bauch sterben wird, ansonsten aber bei der Geburt erstickt.
Für uns brauch eine Welt zusammen.
Wir entschieden uns dafür unseren Sohn zu erlösen und friedlich im kuscheligen Bauch einschlafen zu lassen.
Seit dem 08.05.2021 wacht er über uns.
Er fehlt uns jeden Tag.
Wie schön das du das Leben genießen kannst.
Lass dich von niemanden bremsen, sei neugierig, freundlich und wunderbar.
Liebe Patricia. Danke, dass du deine und Jan Alois‘ Geschichte mit uns teilst. Wir wünschen dir viel Kraft. Über deinen Kommentar haben wir Jonas Eltern informiert.